糖尿病視網膜病變
糖尿病視網膜病變是因糖尿病所引起的併發症。拜現代醫學之賜,糖尿病的診斷和治療有長足的進步。所以,大部份的糖尿病人不致完全喪失視力。身為一個糖尿病患者,了解糖尿病視網膜病變有助視力保健。
視網膜的重要性:
視網膜是位於眼球內面後方的一層神經組織。它可感光,並將訊息送至腦部。
當視網膜的血管因糖尿病受到損傷就會易滲漏出血。如此會使視網膜上的影像變形而視覺模糊。
糖尿病如何影響視力?
一旦被診斷出糖尿病,這就表示你(妳)的身體已無法適當的代謝與儲存糖。這會造成你的血糖過高,並因此造成全身血管的病變,並破壞血管壁使之脆弱。而在視網膜上的血管病變就造成了糖尿病視網膜病變。
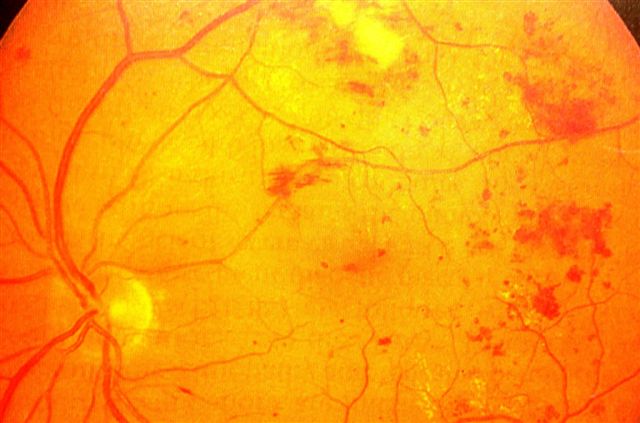
糖尿病視網膜病變的種類:
共分二種,非增生性糖尿病視網膜病變(NPDR)及增生性糖尿病視網膜病變(PDR)
非增生性視網膜病(NPDR)
此為糖尿病視網膜病變的初期。此時視網膜血管開始滲漏部份血漿及血液。
當黃斑部開始水腫缺氧時視力就會受影響。黃斑部水腫是糖尿病患者視力減退的主要原因。雷射治療可控制黃斑部水腫而穩定視力。黃斑部缺氧發生於血管阻塞時,此時視力模糊原因乃是發生梗塞壞死。雷射治療對黃斑部缺氧沒有效果。
增生性糖尿病視網膜病變(PDR)
當有新生血管沿視網膜表面或視神經盤開始生長時,即稱之為增生性糖尿病視網膜病變。PDR的主要原因是因視網膜血管的廣泛性阻塞而阻止了血液的正常流通。血管即因局部缺氧而反應增生用以供應缺血的視網膜。
糟糕的是,增生血管更會帶來壞處。因新生血管不僅容易破裂造成出血且會伴隨結疤組織增生,而結疤組織會併發嚴重的視網膜剝離。
增生性比非增生性糖尿病視網膜病變造成更嚴重的視力喪失,主要原因是產生了玻璃體出血,拉扯性視網膜剝離及新生血管性青光眼。
就算沒有視網膜病變,糖尿病本身也會使視力起伏變化。這乃是因為血糖濃度的快速變動使得水晶體的形狀發生改變。當血糖的濃度回到正常,水晶體的形狀也會回到正常。所以良好的血糖控制可使視力變化的程度減到最小。
何時須要作檢查?
已診斷出糖尿病的病人,在有下列視力減退的情形出現時,應找眼科醫師檢查。
1. 視力減退影響到一個眼睛時。
2. 持續超過數天仍然沒有改善時。
3. 血糖控制已改善,視力減退現象卻仍無進步時。
重要的是,在找眼科醫師之前應使血糖獲得一段的時間持續控制。若血糖控制仍不穩定,將使眼科醫師對眼睛度數的測量產生無法估計的誤差,而使診斷及配鏡等工作無法準確。
應注意事項:
1. 年齡:如果您是在三十歲之前診斷出糖尿病,診斷後五年內應做第一次眼科檢查。如果是在三十歲之後檢查出糖尿病,應在數月之內就作第一次眼科檢查。因為此種糖尿病在被診斷之前就應已存在一段時間。
2. 懷孕:有糖尿病的女性應在懷孕的前三個月就做一次眼科的檢查,因為懷孕有時會使糖尿視網膜病變的進展加速。
3. 高危險群:如果您因糖尿病而曾截肢、腎衰竭,或有糖尿病史二十年以上,您就是屬於視力喪失的高危險群,建議您應儘早找眼科醫師檢查。
有那些檢查?
1. 間接眼底鏡檢查:眼科醫師會點眼藥水將您散瞳,用強光照射入您的眼球以檢查視網膜。
2. 螢光血管攝影:可用以更進一步評估視網膜。螢光血管攝影的作法是在手臂靜脈中打入顯影劑,並立刻用特殊攝影機對眼底實施照相。螢光劑停留在身體內的時間很短,會經由腎臟快速的排出。此顯影劑會使尿液轉變為橙紅色,並可能使皮膚稍為變色,時間約持續二十四小時。
3. 超音波:如果您因眼球玻璃體出血而使眼科醫師無法檢查視網膜。此時就需要做超音波檢查。超音波可穿透血塊而查出是否有視網膜剝離的情形。如果發生視膜剝離且牽扯到視網膜,此時就應儘早施以手術。
各種治療法:
1. 藥物治療:避免視網膜病變的進展就是最好的治療。嚴格的控制血糖可明顯的降低長期視力喪失的機率。高血壓及腎臟病會使黃斑部水腫更加嚴重。因此這些內科疾病都應積極的控制。
2. 雷射治療:雷射治療是以雷射光束穿透角膜、水晶體、玻璃體而聚焦於視網膜上,因此如果有角膜、水晶體、玻璃體混濁的情形就無法實施雷射治療。建議已產生黃斑部水腫,增生性視網膜病變,及新生血管性青光眼患者都應接受雷射治療。
全網膜雷射治療已證明對預防因玻璃體出血及視網膜剝離所成的嚴重視力喪失有良好效果。雷射治療並無法”治癒”糖尿病視網膜病變,同時也無法保證視力不會再度下降。儘早就醫治療及定期追蹤才是預防視力下降的不二法門。
最後,我們誠心建議:
1. 若您是糖尿病患者,嚴格控制血糖會使您視力喪失的機率大為降低。
2. 定期找眼科醫師檢查是預防視力惡化的最好方法。可早期發現、早期治療。
3. 大部份糖尿病患者不易有自覺症狀,因此不會有警覺心,通常直到很嚴重了才會找醫師。
4. 只要早期治療,因糖尿病而造成視力全盲的機率微乎其微。
5. 眼科治療並無法治療糖尿病視網膜病變,但它可有效預防視力進一步、惡化。
|






