| 醫療新知與常見問題 2024.07.01修訂 |
|
 腎臟功能簡介 腎臟功能簡介 |

腎臟的解剖及位置
腎臟位於後腹上部,脊椎兩側,左右各一個,呈蠶豆狀。每分鐘全身有1200cc血液流過,過 濾身上的廢物及水份,形成尿液排至膀胱再排出體外,是體內最重要的淨化器官。
腎臟的功能
1.排泄廢物
2.調解水與電解質的平衡
3.調解酸鹼平衡
4.調整血壓
5.製造紅血球生成素
6.產生活性維生素D以調節鈣與磷的代謝
7.製造賀爾蒙
一天正常的尿液總量約為一到二公升左右。每天尿量少於400 C.C以下,即所謂"寡尿症",須馬上就醫。
|
|
 腎臟功能評估 腎臟功能評估 |

1.腎臟超音波
腎臟超音波是不具侵襲性的影像學檢查,可用於檢查結構性的異常包括腎臟結石、腎臟腫瘤、腎臟囊腫、水腎及評估腎實質病變的程度
2.血液檢查
包括尿素氮、肌酐酸、電解質(鈉、鉀、鈣、磷)等等,一般來說腎功能除非損害超過50%以上,抽血檢查才會發現腎功能異常,所以也就是為什麼常規尿液檢查對發現早期腎病變十分重要。
一、血尿素氮(BUN) :
血尿素氮的形成主要是來自蛋白質代謝的最終產物。血尿素氮如果超過20mg/dL則可能的原因包括缺乏水份、吃大量蛋白質食物、上消化道出血、嚴重肝病、感染、使用類固醇藥物,及腎的血流量不足等影響。
二、血肌酐酸(Creatinine, Cr):
血中的肌酣酸主要是來自於身體肌肉活動的代謝產物。由於肌酣酸是肌肉代謝的廢物,因此血中肌酣酸的濃度與每個人的肌肉總量或體重多少有關,卻與飲食或水份攝取無關。當腎臟受損時,由於腎臟有相當大的代償功能,一般人血肌酐酸濃度雖然只有小幅度的小昇,事實上,腎功能減少的程度卻可能更嚴重。
三、肌酐酸清除率(Creatinine Clearance):
正常人的肌酐酸清除率約為每分鐘80到120C.C,平均約為每分鐘100CC。清除率小於90cc/min合併尿液檢查異常,且時期達3個月以上即表示腎機能有輕度損傷。如果小於60cc/min長達3個月以上,則代表有第三度以上的慢性腎病變。此時血中鈣、磷的代謝開始出現異常。若清除率小於30cc/min, 尿毒症的症狀會逐漸出現。到了清除率小於每分鐘10CC以下時,則病患應要準備開始接受洗腎透析治療。
四、尿液比重及滲透壓:
此兩項指標反映腎臟對尿液的濃縮能力。如果測定全天中各次尿液比重均無法達到1.018以上,或各次尿液比重差距不到0.008以上時,即表示濃縮功能已經受損。可進一步在禁水十二小時後,測其尿及血滲透壓比值(正常比值應該大於3以上)做確定。濃縮能力異常,多出現在腎小管有病變,如止痛劑腎病變,中草藥腎病變、重金屬中毒。
3.尿液檢查
評估是否有血尿、蛋白尿、細胞圓柱 (cellular cast)、以及尿液比重是否在正常範圍。在腎功能的檢查中,尿液檢查是最基本也是最不具侵襲性的檢查。收集二十四小時尿液可以更精確評估尿蛋白的量以及肌酐酸廓清力(creatinine clearance)。
|
|
 腎臟超音波檢查 腎臟超音波檢查 |

腎超音波檢查
腎超音波檢查:
正常成人腎臟的長軸長度範圍常在10-12 cm之間。也有統計認為亞洲人身材嬌小所以腎臟也較小,9.5cm的長軸長度也可能在正常范圍。左腎略比右腎長;兩者相差不會超過1.5 cm。寬度(較不具臨床意義)則常在6 cm以下。
腎臟超音波對中段及下段的輸尿管較不易檢查。
常見的腎臟超音波下的異常包括:
1.腎實質病變(parenchymal renal disease)
2.腎結石
3.囊泡
4.腎水腫
5.腎盂擴張(Pelviectasis)
6.過誤瘤(hamartoma)
7.惡性腫瘤
1.腎實質病變(parenchymal renal disease)
當慢性腎病變,腎皮質(renal cortex)的超音波強度(echogenecity) 增加或表面粗糙。此時,常合併腎臟萎縮造成長軸長度常小於正常值。但是某此特定的疾病如糖尿病腎病變、類澱粉沉積腎變病、多囊性腎病等在腎臟功能開始受損時,腎臟的長度仍可能在正常范圍,所以要配合抽血檢查。
2.腎結石
腎結石經常是沒症狀的。但是當結石掉落到輸尿管時,會引起併發劇痛。尿液的檢查,經常會發現異常的紅血球。結石阻塞住輸尿管初期,可能使輸尿管肌肉強烈收縮而引起劇烈疼痛。但隨著阻塞的延長,輸尿管因積水而擴張,疼痛即會逐漸的緩解。腎結石中,約有75%的腎結石為草酸鈣組成的:約有10∼20%為磷酸性結石,此類結石主要是因為細菌感染所引起的結石:有五%為純粹尿酸性結石,剩餘約五%為其他類的結石。預防結石的再發,最重要在於少吃鹽及多喝水,肉類蛋白質不可吃太多。
3.囊泡
大多數的囊泡是良性的。且多隨年紀增大而發生的機率增加。良性囊泡有時也俗稱腎臟老化的表現。典型良性的囊泡多呈圓形,內壁平滑且內含物超音波強度低且均勻。一般良性的囊泡多只須長期追蹤。非典型囊泡則可能是良性或是惡性腫廇的變化,有時必須進一步影像檢查。
4.腎水腫
當腎盂或輸尿管阻塞時,就會造成上游的腎水腫。阻塞的原因包括腫瘤、結石、輸尿管狹窄、或是腹腔內其他腫瘤壓迫而造成。可進一步安排腎盂攝影檢查阻塞部位。
腎盂擴張
正常的超音波圖,幾乎看不到腎盂和腎盞充尿的空間。當腎竇因尿液而張大而未達腎水腫的程度時,就稱為pelviectasis,這可能因膀胱過脹或是腎竇以下有阻塞而造成。
過誤瘤(hamartoma)
良性先天腫瘤,由血管、脂肪、肌肉細胞所組成,也稱為angiolipomyoma。一般須長期追蹤,除非有壓迫症狀或太大而有出血的可能時則需求助於外科治療。
惡性腫瘤
原發性腎臟腫瘤包括腎細胞癌、變移上皮細胞癌、Wilm’s tumor等等。
 |
|
|
 水腫 水腫 |

1.全身性水腫
最常見的原因,包括:腎臟病、心臟衰竭、肝臟疾病;較少見的如自發性水腫(idiopathic edema),蛋白質流失性腸病變(protein-losing enteropathy)及甲狀腺功能低下等。腎臟病造成水腫的病因,包括急性或慢性腎衰竭、腎病症候群等等,必須針對其原因來加以治療,而不是只用利尿劑來解除症狀。通常會以抽血檢查以上所提及的疾病,並檢查尿液是否有蛋白尿,必要時要安排超音波及X-光檢查。
2.局部水腫
大多是局部靜脈或是淋巴血管阻塞所致,例如靜脈炎、靜脈血栓、外傷,或是寄生蟲感染,甚至腫瘤 (淋巴瘤、肺癌) 所造成的阻塞。
|
|
 腎臟及泌尿道感染 腎臟及泌尿道感染 |

1.單純性膀胱炎
典型的症狀即是頻尿、尿急,一直跑廁所,卻解得不多。解尿時會有燒灼感,甚至會痛。有些較嚴重者,會有血尿出現。尿液檢查則發現尿液白血球上升,尿液細菌培養則可培養出細菌,成染的菌株多以腸道菌為主,尤其是大腸桿菌,治療上則以抗生素3-7天為主,只有70%是其正微生物感染。緊張或焦慮也經常引起類似頻尿的情形出現,此種情形只要進一步做膀胱機能檢查,即可證實。
2.覆發性膀胱炎
大部份此類病患(80%)是再度感染新的微生物所致。男性重覆發生膀胱炎,最常見的原因是潛伏的攝護腺感染發炎,沒有完全治療好所致。覆發性膀胱炎如果是原來的細菌,一般在藥物治療停止後4到7天,即會有頻尿等症狀出現。任何覆發性膀胱炎,進一步詳細做靜脈腎臟攝影、膀胱鏡檢查或膀胱機能檢查是必要的。
3.急性腎孟腎炎
病患除了常見的頻尿,解尿困難外,也常會有畏冷顫抖,發高燒,全身虛弱,腰背痠痛,腹痛,噁心,嶇吐等情形出現。在成人,急性腎孟腎炎通常治療痊癒後就逐漸完全恢復了,並不會留下併發症或腎臟的傷害。
4.慢性腎孟腎炎
此類病患平常時候症狀並不明顯,是屬於潛進性的。病患的尿液中經常會有細菌,及白血球出現。腰背部隱約模糊作痛外,合併高血壓、多尿也不少見。大部份兒童病患的起因.是因為先天性泌尿系統畸形或機能性不良產生尿液迴流所致。成人病患則以腎及泌尿系統結石沒有治療,或神經性膀胱症引起尿液迴流所致。
5.泌尿道感染
泌尿道感染可分為上泌尿道感染及下泌尿道感染。上泌尿道感染最常見的是急性腎盂腎炎,主要的症狀有腰背痛、發燒、頻尿感而且容易併發敗血症,必須要十分小心。下泌尿道感染是指膀胱、尿道炎及少見的攝護腺炎主要的症狀有下腹痛、發燒、頻尿感、小便有灼熱感通常不易併發敗血症,但容易因治療不完全而復發,也不可掉以輕心。
|
|
 蛋白尿/血尿 蛋白尿/血尿 |

血尿
血尿是指尿液中有紅血球出現,可分為肉眼可見之血尿及顯微鏡可見之血尿(尿潛血)。整個泌尿道的疾病都可能出現血尿,包括泌尿道感染、泌尿道腫瘤、攝護腺肥大、泌尿道結石及腎絲球腎炎等等,原因相當多,一旦有血尿症狀應儘快就醫。
引起血尿的原因
血尿如果是肉眼看得到的.即是我們所稱的巨觀尿血(gross hematuria):如果要靠顯微鏡高倍視野中觀察紅血球.若數目大於三至五個,即所謂的微觀性血尿(microscopic hematuria)。
引起血尿常見的原因大約可區分為下列數項:
1.泌尿生殖系統的疾病
2.泌尿系統鄰近的器官組織疾病
3.全身性疾病
4.腎臟內的疾病
1.泌尿生殖系統的疾病
(一)凡是腎臟及泌尿系統引起的發炎,如腎絲球腎炎、腎孟腎炎腎結核、膀胱炎、膀胱結核、尿道炎及前列腺炎……等。
(二)結石,如腎結石、輸尿管及膀胱結石。
(三)腫瘤或血管瘤,如腎腫瘤、膀胱腫瘤……等。
(四)化學藥物傷害腎臟及泌尿系統……等。
2.泌尿系統鄰近的器官組織疾病:
如子宮頸癌、大腸癌侵犯泌尿系統、十二指腸炎、結腸憩室炎等則經常引起血尿的情形。
全身性疾病
常見於有出血傾向的血液科及傳染病科方面的疾病。另外充血性心衰竭、高血壓、游離腎等,則為較少見的引起尿潛血的原因。
至於免疫風濕科方面結締組織疾病,如紅斑性狼瘡、血管炎等,也會因為侵犯腎臟而引起血尿。
腎臟內的疾病
如腎絲球腎炎(glomerulonephritis)包括IgA 腎炎,止痛藥所引的腎絲球腎炎等等在臨床上尿液檢查發現血尿,也經常起因於月經的污染。因此生育年齡的婦女,須在尿液檢查前,特別詢問最近一次月經來的日期,最好能在月經前一個禮拜,或乾淨後一個禮拜以上,才加以檢查尿液比較準確。
給患者的建議
通常有血尿的病患,可先接受腎臟超音波檢查,或更進一步靜脈腎孟攝影(IVP)。如果所有的檢查都正常; 病人同時又合併蛋白尿則慢性腎炎是最有可能的診斷就有必要接受腎切片檢查。部份病患及不做切片者都須要長期每隔三到六個月的門診診查,以預防慢性腎炎惡化。
蛋白尿
蛋白尿指尿液中有蛋白質出現,大部份是來自於腎臟的疾病。包括腎絲球腎炎、腎盂炎、糖尿病性腎病變等等,由於病人通常不會有症狀,容易延誤就醫,所以對於高危險的族群如糖尿病、下肢水腫等,須要固定接受常規尿液檢查。
蛋白尿的可能起因
在正常健康的人每日的尿液中仍含有微量之蛋白質,約40-80毫克。如果24小時尿液中蛋白質總量超過200毫克,即稱之為"病理性蛋白尿":代表著腎絲球或腎小管有相當程度的損傷,若長期持續則須要腎切片檢查。每天尿蛋白總量小於200毫克以下,則稱之為"生理性蛋白尿",常為正常現象。往往病患少喝水或流汗多, 使得尿液相當濃縮。如此,也會使簡單的尿液檢查呈現尿蛋白假陽性的結果。但是不管如何,如果尿液檢查單上有尿蛋白之陽性反應.直接找專科醫師進一步做二十四小時尿液總蛋白量的檢測。 若出現少量的尿蛋白,可先排除生理性蛋白尿,或再重覆檢測,必要時進一步測24小時尿蛋白總量及轉診到腎臟科門診。若是老年人蛋白尿合併骨骼酸痛,則要留意是否可能是多發性骨髓癌。
病理性蛋白尿
包括腎病症候群,腎絲球腎炎,糖尿病腎病變,多發性骨髓癌…… 等等。要確定那一類疾病常需要進一步做腎臟切片。
良性蛋白尿
一、功能性蛋白尿:
運動、發燒、勞動、高溫作業,或過度寒冷、情緒興奮或緊張的狀況會影響腎臟的血流,致使腎絲球體之基底膜通透性增加,誘發暫時性的尿蛋白排出增多。運動性尿蛋白容易出現在青少年身上,其程度與運動之強度及時間密切相關。功能性蛋白尿的特色,即是一旦這些誘發因素消失,蛋白尿也不再存在。
二、體位性蛋白尿:
又稱為姿態性或直立性蛋白尿。病患在臥床時尿蛋白是陰性反應。反之,若爬起來活動,蛋白尿即出現,活動越多尿蛋白越多。但一般其每天尿蛋白總量都小於一公克。體位性蛋白尿又分為暫時性及經常性二種,暫時性只是間歇發生,預後良好。經常性則可能有存在腎絲球病變,有變成慢性腎炎的可能。因此,所謂"體位性蛋白尿"的診斷要非常小心謹慎。長期的門診追蹤觀察是必須的。
 |
|
|
 泌尿道結石 泌尿道結石 |
 泌尿道結石主要的症狀有腰背痛、頻尿感、血尿。腰背痛經常是突然發生、沒有前兆、又十分地疼痛,病患通常無法忍受,而至急診求醫。一般的處理原則是先解除病人的疼痛,然後做影像學之檢查,找出結石,再根據其位置,做震波碎石或內視鏡。 泌尿道結石主要的症狀有腰背痛、頻尿感、血尿。腰背痛經常是突然發生、沒有前兆、又十分地疼痛,病患通常無法忍受,而至急診求醫。一般的處理原則是先解除病人的疼痛,然後做影像學之檢查,找出結石,再根據其位置,做震波碎石或內視鏡。
|
|
 腎絲球腎炎 腎絲球腎炎 |
 腎絲球腎炎除了蛋白尿或血尿之外,有部分是沒有臨床症狀的,常常是在健康檢查或體檢時偶然發現,常因此而延誤就醫。病患可能覺得尿液的泡泡很多散則不易破,可先接受尿液常規檢查,如有蛋白尿或血尿的情形應盡速就醫。腎絲球腎炎是發生於腎絲球的免疫疾病,原因十分複雜,有些須接受腎臟切片檢查,以確定是那一種腎絲球腎炎。 腎絲球腎炎除了蛋白尿或血尿之外,有部分是沒有臨床症狀的,常常是在健康檢查或體檢時偶然發現,常因此而延誤就醫。病患可能覺得尿液的泡泡很多散則不易破,可先接受尿液常規檢查,如有蛋白尿或血尿的情形應盡速就醫。腎絲球腎炎是發生於腎絲球的免疫疾病,原因十分複雜,有些須接受腎臟切片檢查,以確定是那一種腎絲球腎炎。
|
|
 藥物中毒/毒蛇咬傷 藥物中毒/毒蛇咬傷 |

藥物中毒
藥物中毒包括農藥、除草劑、殺蟲劑、重金屬、安眠藥、毒品、工業用溶劑及一般醫藥用品。除了一般洗胃、催吐、給予解毒劑以外,本院也提供血液透析、血液灌洗術來減輕血液中毒藥物之濃度,達到治療的目的。
毒蛇咬傷
毒蛇咬傷包括青竹絲、龜殼花、雨傘節、眼鏡蛇、鎖鏈蛇、百步蛇等毒蛇之咬傷,治療原則除了給予抗毒蛇血清,還有治療毒蛇液所引起的併發症(包括腎臟衰竭,橫紋肌溶解症以及神經病變等等)。腹腔中約三個小時再把透析液銀引流出腹腔,達到血液淨化的目的。
|
|
 腎臟與腎衰竭 腎臟與腎衰竭 |

腎臟衰竭
當腎臟無法行使正常功能時,會導致毒素、廢物和水份堆積在體內,稱為腎臟衰竭。
腎衰竭的症狀-當腎臟功能剩下百分之20或以下,症狀才會出現
1.食慾不振,噁心,嘔吐,口腔有尿味
2.記憶力及思考力降低,全身倦怠
3.貧血、臉色蒼白
4.水分累積,出現水腫
5.電解質的調整失去平衡
6.血液酸鹼值傾向酸性
7.鈣代謝異常
8.血壓上升
腎臟衰竭可分為急性及慢性腎衰竭兩大類:
急性腎衰竭
急性腎衰竭可發生在失血過多、嚴重感染、藥物中毒、脫水及泌尿道阻塞等等情況。腎臟會突然失去正常功能,但通常在治療後可恢復正常。
慢性腎衰竭 慢性腎衰竭通常是指腎臟組織已損壞一段相當長時間,通常是數月或數年,許多人在剛開始未能察覺,直到腎臟受損已超過百分之七十,臨床上開始出現症狀時才就醫,此時已無法治癒,但經由飲食控制及藥物治療可減緩腎衰竭的速度。血中的尿毒痰及肌酐酸值上升,尿液中可能出現蛋白尿,尿潛血,超音波下,腎臟表面變得粗糙,腎臟萎縮,腎皮質變薄。
造成慢性腎衰竭的原因
腎絲球腎炎
1.藥物引起的間質腎炎: 例如非固醇類抗發炎藥及海洛英等
2.系統性疾病:例如高血壓、糖尿病
3.結締組織病變:如系統性紅斑性狼瘡、硬皮症
4.先天性遺傳性異常,如多囊腎
5.慢性腎盂腎炎
6.結石
末期腎衰竭併尿毒症
此時人體開始出現種種腎臟衰竭所造成的症狀,如嘔吐、食慾不振、貧血、水腫、皮膚癢、電解質不平衡,甚至神智不清等,到此階段需要依賴透析(包括血液透析或腹膜透析)或腎臟移植才能維持生命。目前本院可選擇的透析方式包括血液透析和腹膜透析兩種。並臨床經驗,此外堅強的換腎團隊
|
|
 副甲狀腺機能亢進 副甲狀腺機能亢進 |

解剖學
一般人體內有4個腺體,每個腺體30-40 mg,但是透析病患若長期副甲狀腺功能亢進每個腺體可變大為200 mg-3 gm
副甲狀腺功能亢進腫大腺體的大小和形狀病人之間有差異而腺體的大小與副甲狀腺素之間有一粗略的相關性。
亢進的副甲狀腺有兩種組織形態:
Nodular hyperplasia(結節性增殖):細胞內含低濃度維他命D3 接受器,對維他命D3反應較差。
Diffuse hyperplasia(廣泛性增殖)
副甲狀腺亢進時副甲狀腺切除的條件
高鈣血症:神智障礙或嚴重的高血壓,需排除鋁引起的骨病變和藥物引起的高鈣血症,例維他命D3或鈣片的服用
X光片檢查發現彌漫性嚴重的骨蝕現象
骨骼切片顯示嚴重的骨囊腫病變(osteitis Fibrosa)
缺血性皮膚潰瘍及明顯的血管鈣化 (calciphylaxis)
搔癢症
對磷酸鹽結合劑沒有反應的持續高磷酸血症
治療方法
藥物:包括使用維他命D3或使用鈣片及鋁片等降磷藥物間接抑制其增生
手術治療:包括傳統的手術切除及酒精注射
1. 全副甲狀腺切除:若完全切除而體內完全沒有副甲狀腺素,則骨骼骨化不易,也許病患可能需一輩子服用維他命D3、及鈣片。
2. 全副甲狀腺切除 +自體移植(autotransplantation)於前臂, 留下40-60 mg:
讓移植的組織慢慢復發及分泌副甲狀腺素,以期保留其部份功能。
3. 部份副甲狀腺切除:缺點是副甲狀腺功能亢進再復發的比例高
經皮乙醇注射:以超音波定位副甲狀腺後,再以酒精注射之,由於副甲狀腺體積小定位不易,所以相較手術比較不普及。
手術治療後的變化
1. 低鈣血症而出現Hunger Bone Syndrome:麻痺、感覺異常、抽筋;最低的副甲狀腺素發生於手術後的第2-4 天,一般降 60% 需補充維他命D3及大量鈣片
2. 低磷酸血症: 可能持續一年,可輔以為他命D3治療
3. 鹼性磷酸?(alkaline phosphatase):手術治療後會增高,長期會下降,3星期開始下降,約6個月後正常
|
|
 認識腎骨病變 認識腎骨病變 |

一、腎臟與骨骼的關連性
腎臟的主要功能是將體內多餘的水份排出體外,並清除代謝過程中所產生的廢物及製造活性維他命D3,人體則可利用活性維他命D3來維持血中鈣磷質的平衡,而鈣磷質的平衡又是維持骨骼健康的重要因素之一。因此當腎臟功能受到傷害時骨骼也間接地受到影響。
二、造成腎骨病變的原因
慢性腎衰竭的病人,體內製造活性維他命D3能力將會降低或停止,此時人體會轉向骨骼盜取鈣質,進而促使骨骼產生病變;而且活性維他命D3的缺乏亦會導致副甲狀素的過度分泌而增加骨骼的分解,使骨頭的病變惡化造成所謂的次發性副甲狀機能亢進症。
三、為何要重視此病變
此病變在開始時,病人不會有不舒服的症狀,但經年累月的持續進展,會導致骨骼逐漸疏鬆、酸痛或造成破裂、骨折,最後失去其支撐骨架的功能。另外病人亦會因肌肉逐漸無力而造成行動上的困難。
四、如何治療腎骨病變
一般醫師會建議使用維他命D3(口服或注射)來治療或以外科手術切除部份或全部的亢進副甲狀腺。
|
|
 血液透析與腹膜透析之比較 血液透析與腹膜透析之比較 |
| 特性 |
腹膜透析 |
血液透析 |
| 透析通路 |
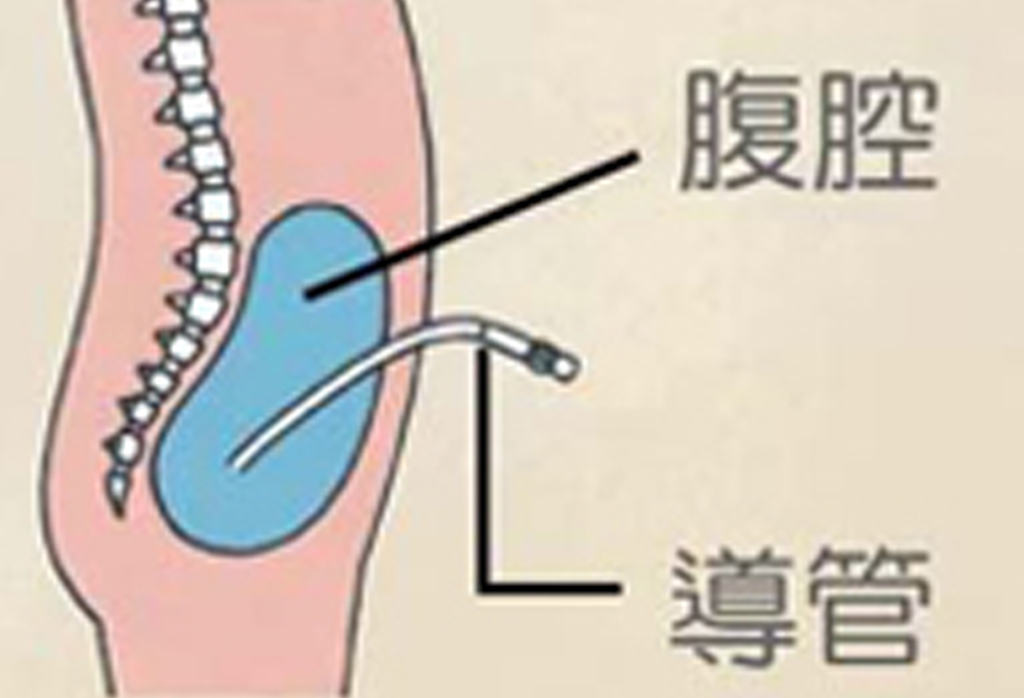
腹膜透析導管 |
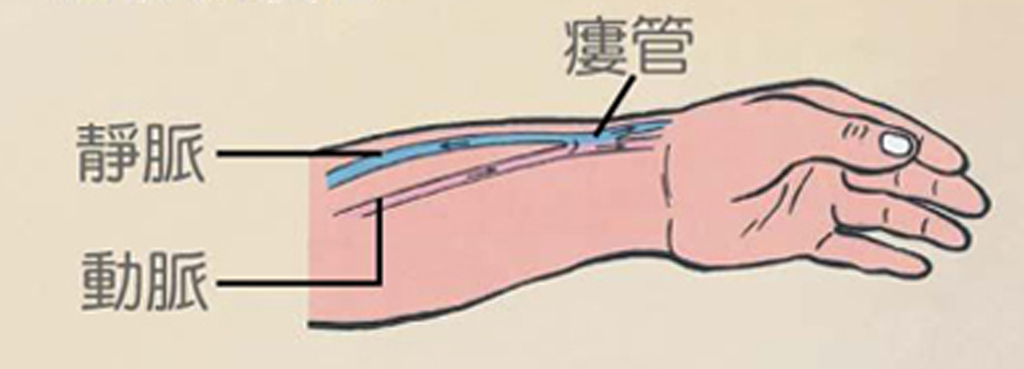
動靜脈廔管 |
 |
 |
| 透析方法 |
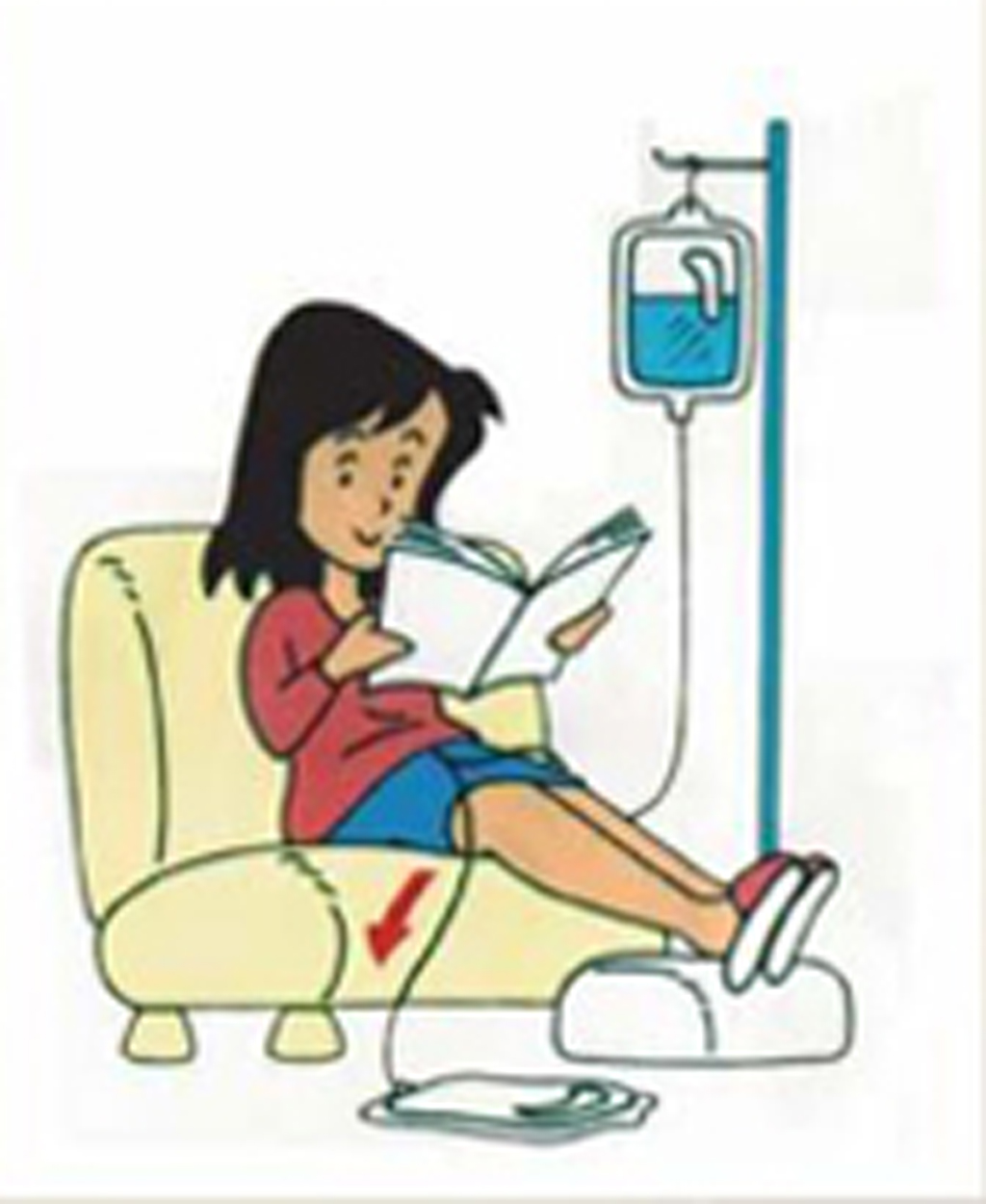
經導管注入透析液並至腹腔4-6小時以淨化血液,之後將透析液引流出來,再注入一袋新鮮透析液。是一種連續且溫和的透析方式。
|
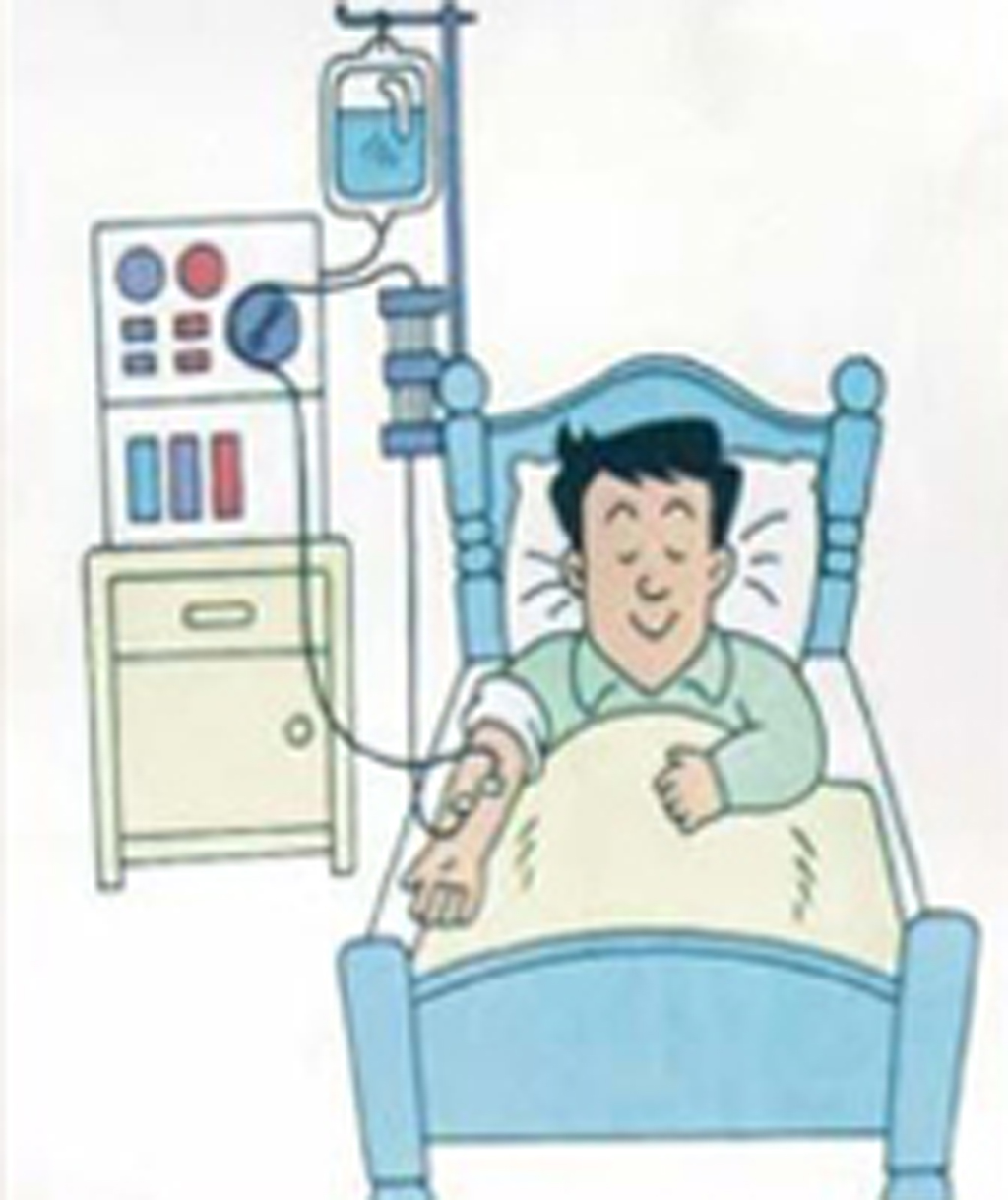
在動靜脈廔管上扎入兩根針管,一根針將血液抽出體外進行血液淨化,另一根針把淨化後的血液注回體內。是一種間歇式的透析方式。
|
| 透析時間 |
每日執行3-5次換液(每次換液約需20-30分),24小時持續進行透析。 |
每週執行3次治療,每次時間為4-5小時。 |
| 透析場所 |
住家或工作處或任何場所 |
醫院血液透析室 |
| 治療執行者 |
患者自己或照顧者 |
醫護人員 |
| 治療時間表 |
依自己的作息時間彈性調整 |
遵造醫院所安排的固定時間 |
| 水份與毒素的清除 |
和緩,血液中的生化值的變動平穩 |
快速,血液中的生化值的變動大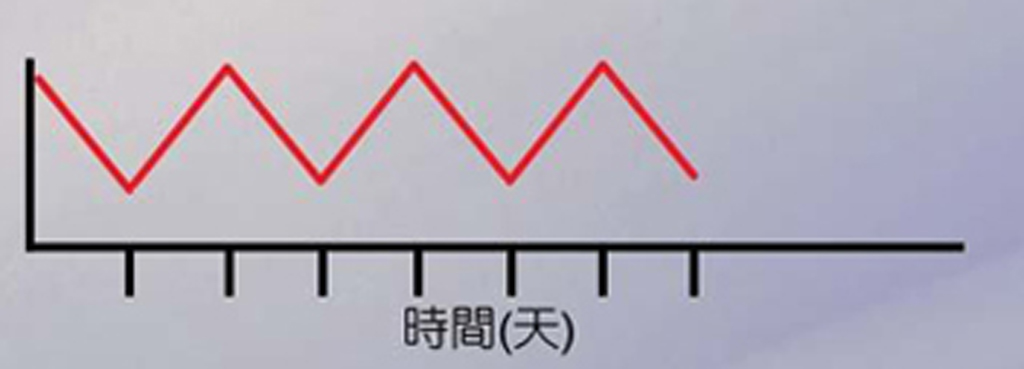 |
| 治療時引起之不適情形 |
不需扎針,因水份與毒素持續平穩地被移除,故無痛苦或不適 |
每次透析皆需扎針,因水份與毒素快速被移除,較易產生透析後不平衡症候群(噁心、嘔吐、經攣、頭痛、高/低血壓) |
|
|
|
 醫療新知: 持續性紅血球生成素接受器活化劑(CERA) 醫療新知: 持續性紅血球生成素接受器活化劑(CERA) |
王奕淳醫師
慢性腎臟病患者因為紅血球生成素(erythropoietin;EPO)產量減少,常會有貧血的問題。腎性貧血造成疲倦無力、心臟負荷增加而影響生活品質。人工紅血球生成素(erythropoietin stimulating agent)能夠有效的使血色素上升,而且副作用少,讓慢性腎臟病患脫離了反覆輸血的夢靨。傳統的人工紅血球生成素epoetin a1fa及beta,靜脈注射半衰期為4-12小時,皮下注射半衰期為12-48小時,每週需注射ㄧ到三次。持續性紅血球生成素接受器活化劑(continuous erythropoiesis receptor activator; CERA)是在傳統的人工紅血球生成素epoetin beta分子上加上三萬道爾頓的側鏈,總分子量達到六萬道爾頓,血中半衰期增加到130個小時。CERA的優點是半衰期長,所以只需要雙週或四週注射ㄧ次,而且血色素波動較小。在一個長期血液透析病患的研究發現,CERA跟傳統人工紅血球生成素一樣安全,而且四週靜脈注射ㄧ次就能維持貧血的治療。將來CERA會有更多的研究報告,使用也會越來越普遍,提供慢性腎臟病患及醫師一個改善貧血的新選擇。
參考資料:
1.曾偉誠,唐德成: 紅血球生成刺激劑於慢性腎臟病之應用。腎臟與透析;20卷3期:165-170。
2.Levin NW, Fishbane S, Canedo FV, et al: Intravenous methoxy polyethylene glycol-epoetin beta for haemoglobin control in patients with chronic kidney disease who are on dialysis: a randomised non-inferiority trial(MAXIMA). Lancet 2007; 370: 1415-21.
|
|
 21世紀透析領域中的主流趨勢:線上型血液透析過濾術 21世紀透析領域中的主流趨勢:線上型血液透析過濾術 |
隨著醫療科技的進步,傳統血液透析已成功的解決尿毒症病患面臨的種種急性症發,然而如何進一步改善些患者的生活品質,及長期透析的種種合併症儼然成為目前透析界極待突破的重要課題。
所謂血液透析過濾術(HDF)主要是由血液過濾術衍生而來,血液過濾術的原理類似腎絲球過濾的過濾方式,主要作用為物理學上的對流作用,可以對中、大分子的去除率較佳。因此血液透析過濾術可以說是綜合血液過濾及血液透析兩種治療優點於一身。
自90年代後線上型血液透析過濾術(on-line HDF)逐漸在歐洲及日本等國引進臨床使用後,已成為各國透析界所接受,HDF之所以全世界各國未能普遍使用,並非治療成效之問題,而是受限於成本考量;其臨床上的正面意義優於一般傳統血液透析,分別敘述如下:
1.可改善心臟血管的穩定性,相對減少低血壓於透析中發生的頻率與不適症狀。
2.可降低類澱粉沉積症所引起骨頭病變及神經性病變。
3.對中、大分子尿毒的清除率較佳。
4.可改善神經傳導速度,尤其是糖尿病患。
5.十週內約60﹪-70﹪的病人皮膚癢及關節酸痛症狀能得到緩解。
面對嶄新的21世紀,腎臟科本著以服務病患為中心,提升尿毒患者透析品質的原則,提供的不只是症狀的改善,也應是生活品質的提高及更舒適的透析治療,on-line HDF已成為此一趨勢中的重要主流。
|
|
 全自動腹膜透析 全自動腹膜透析 |
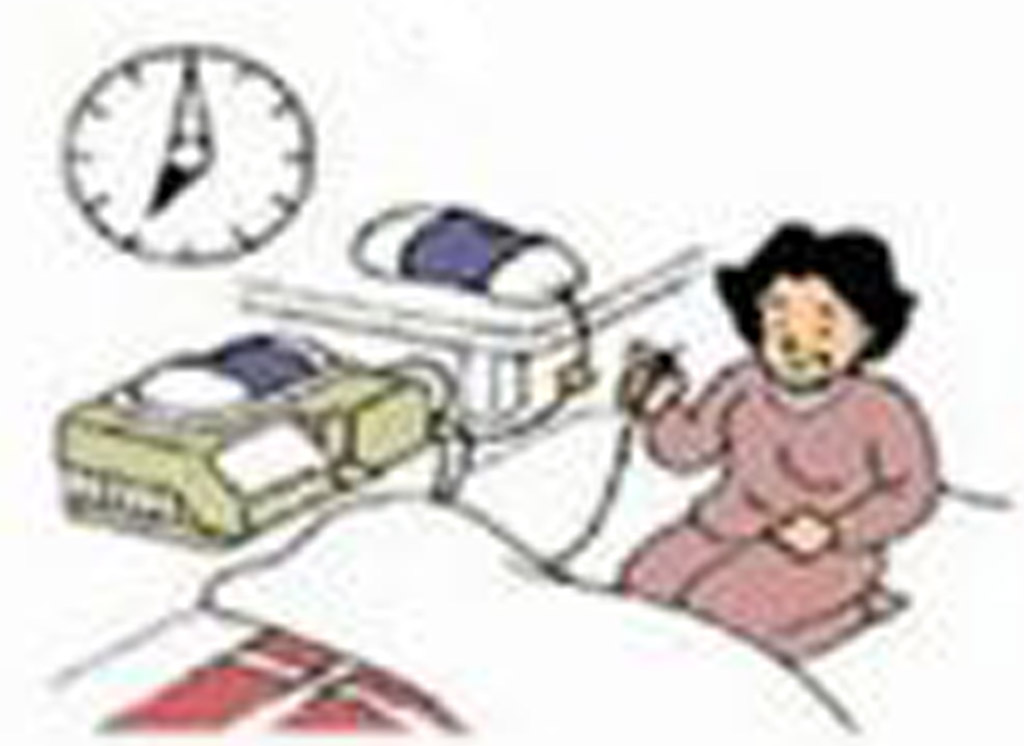
全自動腹膜透析是在休息時或睡眠中,藉由一台「桌上型全自動腹膜透析機」來連續執行多次的換液程序。只要在睡前將身上的管子連接到機器上的管路,按步操作,機器會依照所設定的處方自動執行換液過程,歷時約8-10小時。隔日早上機器完成治療後,只需將身上的管子與機器上的管路分離即可。白天可以不必或只需做一次換液,因此不會影響白天的作息,如上班、上學或休息活動等,適合工作或生活型態較為活躍者,或白天無法執行換液者;此外,高通透腹膜特性者尤其適合採用此種透析治療方式
APD換液程序 |
| 1、與機器連接 |
2、安睡 /休息 |
3、與機器分離 |
 |
 |
 |
| |
APD全自動腹膜透析優點
1. 具有CAPD所有的優點
2.
生活作息更有彈性
3.
降低腹膜炎發生率 |
APD全自動腹膜透析缺點
需和機器相連接
|
|
|
 擬鈣劑(calcimimetics) 擬鈣劑(calcimimetics) |
蘇鈺壬醫師
在慢性腎衰竭合併症所產生的磷質高、鈣質低和維生素D不敏感的三大因素下,洗腎病友常會出現繼(次)發性副甲狀腺機能亢進,進而引發副甲狀腺增生型代謝性骨病變,亦 即大眾所熟知的「腎骨病變」之一。傳統治療續(次)發性副甲狀腺增生症的方法,包含以下三要點:(1)預防磷之沈積及高磷血症;(2)維持血中正常鈣離子之濃度;(3)恰當的 使用活性維生素D3。傳統上,常用來當做磷的結合劑用藥有: 含鈣之化合物如碳 酸鈣或醋酸鈣,但在某些尿毒病人可造成高血鈣症。
Sevelamer hydrochloride (Renagel,磷能解), Lanthanum carbonate (Fosrenol,福斯利諾)為一新型不含鈣且不含鋁之磷結合劑,在大規模的臨床試驗中,進行治療的患者體內其血清磷和鈣磷乘積值也 不斷下降,顯示出上述新型磷結合劑的長期療效,且不會造成高血鈣症之副作用。而每 週靜脈注射三次活性維生素D3(calcitriol)已廣泛地被用來降低續(次)發性副甲狀腺功能亢進症病人之血中副甲狀腺素。雖然此治療多半相當有效,但在某些病人不可避免 的會引起高血鈣症,尤其在需要接受大量含鈣磷結劑的病人。22-oxa-1,25-dihydroxy vitamin D3及19-nor-1,25-dihydroxy vitamin D2為新發展出來之維生素D3類似劑,其 可有效降低血中副甲狀腺素,但不會造成高血鈣症之副作用。 副甲狀腺細胞表面之鈣感受體(calcium sensing receptor, CaSR)可感應出微量血中 鈣離子濃度之變化,進而調節副甲狀腺素之分泌。目前已有數種擬鈣劑(calcimimetics) 直接刺激副甲狀腺細胞表面之鈣感受體,不需透過血鈣的增高而直接抑制副甲狀腺素之 分泌。臨床試驗顯示以擬鈣劑R-568 可有效的降低副甲狀腺素而不造成高血鈣症,為續發性副甲狀腺機亢進症之治療提供一項新的選擇。
參考資料:
1. 朱柏齡:腎骨病變之病理變化及治療。台灣腎臟護理學會雜誌1(2):90-95, 2003
2. Goodman WG, Frazao JM, Goodkin DA, Turner SA, Liu W, Coburn JW. A
calcimimetic agent lowers plasma parathyroid hormone levels in patients with
secondary hyperparathyroidism. Kidney Int. Jul;58(1):436-45, 2000
|
|
 持續性緩效每日血液透析過濾術 持續性緩效每日血液透析過濾術 |
吳健雄醫師
Sustained Low Efficiency Daily Dia-filtration
加護病房的急重症患者常面臨多重器官衰竭,當合併急性腎衰竭時,常因為過多的體液堆積或是嚴重酸血症而需要進行血液透析以維持生命,其方式有傳統性的間歇性血液透析(intermittent hemodialysis, IHD)以及連續性腎臟替代療法(continuous renal replacement therapy, CRRT)。近年開發出新的混合型透析(hybrid therapy)綜合了間歇性血液透析以及連續性腎臟替代療法的優點,是屬於比較新的治療方式;其中以持續性緩效每日血液透析過濾術(Sustained Low Efficiency Daily Dia-filtration, SLEDD-F)最具代表性,其優點不僅兼具有血行動力學上的穩定,對於水分及毒素的移除,安全性與經濟效益都有正面的好處,明顯有效下降了透析過程中的併發症及改善預後。本院於民國100年底引進此項新療法,並且成功的治療許多因為敗血症、心衰竭、大量出血而導致急性腎衰竭的急重症病患。
在更先進的持續性緩效血液透析過濾術治療之下,重症腎臟照護已全面落實在高雄長庚醫院,也為病患提供了更安全,更有效的透析治療。
|
|
| |
| |


